Несмотря на кажущуюся простоту, запястье является сложно устроенным комплексным суставом со множеством мелких элементов. Едва заметное повреждение любого компонента суставного комплекса может приводить к тому, что запястье болит долго и не отвечает на стандартные протоколы терапии.
С остеопатической точки зрения, лечение боли в запястье нужно начинать с точной диагностики её причины: какое именно сухожилие или кость отклонились от своего места, насколько, какие смежные ткани это затронуло и т.д.
Подвывих сухожилия локтевого разгибателя запястья
Мышца локтевой разгибатель запястья проходит в шестом канале тыльной поверхности предплечья, где удерживается в локтевом желобке с помощью фиброзной оболочки. При подвывихе сухожилия эта оболочка рвется. Механизм травмы обычно включает резкое движение ладонью вверх, сгибание или отведение ладони в сторону.
Пациенты с такой травмой жалуются на боль в запястье с тыльной стороны, щелкающие звуки при вращении кистью (супинация и пронация), отек или припухлость. Рутинные рентгенограммы обычно не дают никакой информации, на МРТ можно заметить повреждение фиброзной оболочки сухожилия и его смещение со своего места.
Лечение острого подвывиха должно проводиться с обязательным периодом иммобилизации запястья с помощью шин или эластичных материалов. Реабилитационные мероприятия можно начинать через 6 недель, когда разрыв оболочки сухожилия заживет.
Стенозирующий синовит
 При стенозирующем синовите локтевого разгибателя запястья боль наблюдается с тыльной стороны, при синовите сгибателя – с ладонной стороны запястья. Встречается не слишком часто, но вероятность должна учитываться при дифдиагнозе боли в запястье.
При стенозирующем синовите локтевого разгибателя запястья боль наблюдается с тыльной стороны, при синовите сгибателя – с ладонной стороны запястья. Встречается не слишком часто, но вероятность должна учитываться при дифдиагнозе боли в запястье.
При стенозирующем синовите пациенты жалуются на разлитую боль по всему запястью, отек его тыльной стороны. Многие из пациентов – спортсмены, чья активность предполагает частые повторяющиеся движения в лучезапястном суставе. Симптомы можно воспроизвести, если попросить пациента сопротивляться надавливанию на тыльную сторону ладони. В постановке диагноза помогает МРТ.
Консервативное лечение синовита включает устранение нагрузки на лучезапястный сустав, бинтование или шинирование (зависит от тяжести), холодные компрессы, инъекции противовоспалительных препаратов в область запястья, а также НПВС. Остеопатия может быть хорошим дополнением, которое укорачивает период реабилитации.
Артрозо-артрит лучелоктевого сустава
Может наблюдаться как чистый артрит воспалительного характера (например, при ревматоидном артрите), так и дегенеративные изменения с развитием хронического артроза. Причинами артроза могут быть частые повторяющиеся травмы, последствия острой травмы (переломы, вывихи и пр.).
При артрозо-артритах лучелоктевого сустава боль в запястье обычно появляется при вращательных движениях кистью (супинация-пронация), а также при сдавливании руки другой рукой. На рентгенограммах можно видеть сужение суставной щели, остеофиты (костные выросты), подхрящевые кисты. При чистых рентгенограммах выявить поражение помогает КТ и МРТ.
Лечение остеопатией возможно при отсутствии явных признаков острого аутоимунного процесса, ревматоидного артрита, острых травм. В остальных случаях мягкотканные техники помогают значительно улучшить состояние сустава.
Повреждения треугольного фиброзного хряща
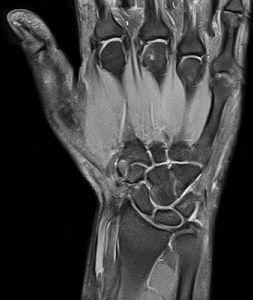 Треугольный фиброзный хрящ соединяет лучевую кость с шиловидным отростком локтевой кости и имеет большое значение для движений в лучезапястном суставе и его стабильности. Поражения ТФХ могут быть травматическими и дегенеративными.
Треугольный фиброзный хрящ соединяет лучевую кость с шиловидным отростком локтевой кости и имеет большое значение для движений в лучезапястном суставе и его стабильности. Поражения ТФХ могут быть травматическими и дегенеративными.
Травматические повреждения ТФХ возникают при резких скручивающих движениях кистью, растяжении запястья, при большой осевой нагрузке (падение на вытянутую руку). Они могут появляться как самостоятельно, так и в сочетании с переломами костей руки и вывихами.
Дегенеративные изменения обычно являются результатом хронической травмы с нагрузкой на запястье. Пациенты с травмами ТФХ обычно жалуются на боль и щелканье при движении кистью, дегенеративные изменения могут протекать бессимптомно.
Лечение также включает шинирование и противовоспалительные препараты. При их неэффективности прибегают к артроскопическим операциям по ушиванию повреждений. Остеопатия может эффективно применяться в виде мягких техник практически на любой стадии.
Переломы, вывихи и суставная нестабильность
Боль в запястье может быть симптомом вывиха или перелома практически любой из костей, входящих в запясный суставной комплекс. На рентгенограммах или сКТ можно обнаружить:
- смещение (подвывих) головки локтевой кости (боль при этом возникает с ладонной стороны);
- переломы и трещины локтевой и лучевой кости, шиловидного отростка;
- переломы костей запястья: ладьевидной, трехгранной, крючковатой и пр.
- подвывих, перелом гороховидной кости;
- луно-трехгранная или срединно-запястная нестабильность и прочее.
Все переломы лечатся в травматологии путем репозиции и иммобилизации. Остеопатия может значительно помочь на этапе выздоровления, снять боль и отек, улучшить трофику сустава. Мелкие подвывихи также можно успешно вправить на остеопатическом сеансе, но серьезные следует лечить в травматологии с обезболиванием.
Прочие причины боли в запястье
- Васкулярный некроз ладьевидной или полулунной костей запястья (болезнь Кинбека). Необходимо исключать при хронических болях в запястье в отсутствие заметных травм. Некроз происходит из-за нарушения кровотока в указанных костях запястья по неясным причинам. Лечение хирургическое.
- Энхондрома, остеома локтевой кости или костей запястья очень редки. Часто энхондромы не дают симптомов и выявляются при рентгене. Однако в некоторых случаях пациента может беспокоить боль в области опухоли.
- Ганглиозные кисты мягких тканей в области запястья могут сдавливать сосуды или нервы и вызывать боль.
- Тромбоз локтевой артерии может быть результатом травмы. Боль появляется ночью и при повторяющихся движениях кистью, кровоснабжение которой нарушается. Для лечения необходимо хирургическое восстановление кровотока по артерии.
- Ущемление локтевого нерва может происходить в результате активности, связанной с сильным сжиманием рукой предметов (палки, весла, трости и т.п.). Боль в запястье дает редко, обычно проявляется онемением в мизинце и нарушениями подвижности IV–V пальцев.
Боль в лучезапястном суставе и остеопатия
Иногда боль в запястье не проходит даже после операции, а функция руки со временем ухудшается. Остеопатия помогает не только уменьшить болевой синдром, но и во многих случаях устранить причину – подвывих сустава, смещение сухожилия, нарушение тонуса мышц. Невральные техники помогают ускорить восстановление повреждённых нервов, освободить их из зажатого канала, улучшить состояние нервных волокон. Фасциальные методы лечения позволяют значительно улучшить функцию связок и фасций в области запястья, нивелировать последствия травм. В качестве вспомогательных остеопатические методы могут применяться практически при любых причинах боли в руке.


